Qu’est-ce que le diabète ?
On est diabétique quand il y a trop de sucre dans le sang circulant. Le sucre, aussi connu sous le nom de glucose, est un important et nécessaire carburant de notre corps, tellement nécessaire que le foie est capable de produire du glucose pour ne pas en manquer. Cependant, l’apport le plus important de sucre provient de l’alimentation.
Le taux de sucre sanguin est une constante, variant dans des limites précises. Il existe un système de régulation maintenant un taux de sucre stable. Ce système de régulation est centré par une hormone produite par les cellules du pancréas : l’insuline.
- Le taux de sucre sanguin, appelé glycémie, ne doit pas dépasser 1,0 g/l à jeun.
- Toute glycémie au-dessus de ce chiffre est anormale :
- Entre 1,0 et 1,25 g/litre, on parle de pré diabète
- Le diabète est défini lorsque la glycémie à jeun dépasse 1,26 g/litre.
Comment ça marche ?
L’insuline permet au sucre de rentrer dans le muscle. Elle fournit le carburant nécessaire à la fonction musculaire.
Deux situations :
- Au cours du repas, l’insuline augmente pour faire face à l’apport parfois massif de glucose. Tout se passe bien, le sucre est bien utilisé au niveau musculaire grâce à elle. Une partie de ce sucre va se stocker dans le foie. En excès, le sucre peut rentrer dans la chaîne de production des graisses, les triglycérides.
- Au cours du jeun entre les repas, l’insuline diminue, permettant au foie de produire du sucre à fin que l’organisme n’en manque pas.
L’insuline est l’hormone majeure permettant un taux de sucre sanguin stable.
Les conséquences du diabète
Le meilleur moyen d’avoir des complications est d’ignorer son diabète.
Le meilleur moyen d’éviter les complications est de maîtriser son taux de sucre dans le sang, sa tension artérielle, son taux de cholestérol, de vivre sans tabac et de pratiquer une activité physique pour le plaisir.
Information
Une hypoglycémie, même sévère, peut-être traitée sans hospitalisation.
Une hyperglycémie très élevée dans le cas d’un coma doit être traitée aux urgences de l’hôpital.
La meilleure façon de connaître la santé de vos yeux est de voir un ophtalmologiste tous les ans. N’attendez pas d’avoir des symptômes. La meilleure façon de connaître la santé de vos reins est de rechercher l’albumine dans les urines tous les ans.
Prendre soin de son corps c’est aussi prendre soin de ses pieds. C’est votre médecin qui vous avertira de l’existence d’un risque plus ou moins élevé.
La meilleure tension artérielle recommandée est de ne pas dépasser 14/8.
Le bon taux de LDL-cholestérol est de ne pas dépasser 1,0 g/litre.
Combien sommes-nous ?
En 2009, l’OMS (Organisation Mondiale de la Santé) estime à 347 millions le nombre de diabétiques dans le monde. 90% des diabétiques sont de type 2.
En France on compte environ 3 millions de diabétiques, dont environ 300 000 qui s’ignorent.
Le diabète de Type 1
Les cellules du pancréas ne fabriquent plus d’insuline. Le sucre s’accumule dans le sang et la glycémie monte. La conséquence est un affaiblissement de l’organisme par manque de carburant et une perte d’eau par augmentation du débit de filtration du rein. Le corps se déshydrate.
Cette cascade d’événements dramatiques entraîne des symptômes majeurs :
- Une fatigue importante,
- Des urines abondantes,
- Une soif luttant contre la perte d’eau,
- Une perte de poids.
Que s’est-il passé dans le pancréas ?
Le système de défense immunitaire a fait une erreur : il ne reconnaît plus les cellules productrices comme étant siennes. Il y a un rejet, et les cellules productrices d’insuline sont détruites.
Ce mécanisme est appelé auto-immunité. Autrement dit, le système de défense se retourne contre soi. Il existe d’autres maladies ayant ce même mécanisme. D’ailleurs, on peut voir des maladies qui s’associent, par exemple une atteinte de la thyroïde. Il est d’ailleurs de bonne règle de rechercher une insuffisance de la thyroïde en cas de découverte de diabète de type1.
Le diabète de Type 2
C’est le diabète le plus fréquent dans le monde : 90 % de la population diabétique.
- Il existe un déficit de production d’insuline d’apparition progressive, sans la brutalité du type 1,
- Il existe aussi une résistance à l’action de l’insuline, ce qui complique le problème.
En d’autres termes, dans le type 2, il y a moins d’insuline et l’insuline marche moins bien.
C’est une maladie génétique, qui peut être transmise, et il existe de nombreux cas familiaux (80 à 90 % des diabètes de type 2), mais cette atteinte peut être unique pour une personne, sa maladie résultant d’une très probable mutation.
10 à 15 % des enfants de parents diabétiques seront diabétiques.
En cas de vrai jumeaux, si l’un devient diabétique, l’autre a 75 % de risque de l’être.
Pour développer un diabète de type 2, il faut être né avec une prédisposition génétique pour le diabète.
On identifie plusieurs facteurs de risque, véritable facteur aggravant :
- L’âge,
- L’activité physique faible,
- Le surpoids ou l’obésité.
D’autres facteurs de risque ont été identifiés : l’hypertension artérielle, des taux élevés de graisse dans l’organisme, particulièrement les triglycérides, l’existence d’une diminution de tolérance au sucre, et chez la femme, des antécédents de gros bébés à la naissance.
Le diabète de type 2 apparaît en général après l’âge de 30 ans, volontiers avec un surpoids (encore appelé diabète gras), associé à une hypertension, une augmentation du cholestérol et/ou des triglycérides.
Que se passe-t-il en cas de diabète de Type 2 ?
On observe deux phénomènes :
- Une insuffisance d’insuline par atteinte des cellules sécrétrices du pancréas,
- Une résistance à l’insuline. Pour que l’insuline agisse, elle doit se lier avec un récepteur, par un mécanisme que l’on pourrait comparer à l’image d’une clé dans la serrure. Il semble que la serrure soit faussée et la réponse au signal de l’insuline sera difficile voire impossible.
Lutter contre la résistance insuline est sans aucun doute l’action la plus efficace mais la plus difficile à réaliser.
Le poids et l’activité physique sont au centre du problème. La résistance diminue avec la diminution du poids et l’augmentation de l’activité physique.
En conséquence, le taux de sucre dans le sang augmente. On n’observe pas la brutalité des symptômes comme dans le diabète de type 1. Le symptôme principal est une fatigue, survenant volontiers par période, s’aggravant après les repas. On peut éventuellement voir en cas de maladie (par exemple infections) les signes aigus tels que la soif et les urines abondantes.
Très souvent le diabète de type 2 n’a aucun symptôme. C’est une prise de sang qui fait le diagnostic, à l’occasion d’un examen de dépistage ou d’un bilan pour une maladie intercurrente.
Le diagnostic se définit par une glycémie élevée à partir de 1,26 g/litre.
Rappelons qu’entre 1,0 et 1,25, il s’agit d’un pré diabète qu’il faut considérer avec beaucoup d’attention. Des mesures adéquates, nutrition et activités physiques, prise à ce moment peuvent empêcher l’apparition du diabète. C’est dire toute l’importance de l’hygiène de vie.
Comment vivre ma grossesse sereinement ?

Le diabète gestationnel
Il s’agit de glycémies supérieures à la normale découvertes au cours de la grossesse disparaissant le plus souvent après l’accouchement.
La modification du style de vie est fondamentale. Elle comporte d’une part une activité physique adaptée à la grossesse et régulière. Les recommandations en matière d’activité physique sont, en l’absence de contre-indication médicale et gynécologique, d’effectuer de la marche, la natation ou le vélo d’appartement pendant 30 minutes par jour 5 fois par semaine à une intensité modérée (atteindre la sensation d’un léger essoufflement).
D’autre part, une incontournable prescription diététique s’impose. Les points forts des conseils alimentaires sont une alimentation équilibrée avec des repas à des heures régulières en fractionnant les aliments contenant des sucres en 3 repas et 1 à 3 collations. La suppression des sucres et produits sucrés à index glycémique élevé (sucre, sirop, miel, confiture, crèmes desserts, boissons sucrées, céréales sucrées, jus de fruits etc.) seuls les fruits doivent être conservés pour leur apport en vitamines et fibres. A noter que les aliments édulcorés (O%, avec édulcorants intenses comme l’aspartame, l’acésulfame de potassium, la saccharine etc.) sont déconseillés durant la grossesse. Enfin, Associer des légumes verts au féculent (produits céréaliers et pain) pour ralentir la digestion des sucres.
L’évaluation de l’efficacité des modifications diététiques et physiques se réalise grâce à l’autosurveillance des glycémies capillaires sur la base de 6 glycémies par jour (3 à jeun et 3 en post prandiale) ; Les glycémies ne doivent pas dépasser 0.90g/L à jeun et 1.20g/l 2h après le début du repas.
Si les hyperglycémies persistent malgré les changements diététiques, au bout d’une semaine, l’unique traitement efficace sera l’insuline en maintenant les modifications du style vie.
Définition
C’est un diabète diagnostiqué dès le 1er trimestre de la grossesse et révélé à l’occasion de glycémies supérieures à la normale (supérieures à 0.92g/l à jeun). Il disparaît le plus souvent après l’accouchement.
La prévalence en France est de 8% en 20121 et la tendance est à l’augmentation avec le recul de l’âge au moment de la grossesse et une augmentation de la prévalence de l’obésité et du surpoids.
Le dépistage
Il est en général découvert lors d’un dosage sanguin de la glycémie au 1er trimestre de la grossesse voire avec une hyperglycémie provoquée par voie orale (HGPO) entre 24 et 28 semaines d’aménorrhée2.
L’auto-surveillance glycémique
L’autosurveillance est un bon outil éducatif contribuant à une meilleure compréhension des conseils diététiques et d’activité physique ; Elle joue un rôle dans l’acceptation et l’application de vos changements de vie.
Les glycémies attendues sont :
≤ 0.90g/l à jeun
≤ 1.20g/l après les repas
Une surveillance glycémique est recommandée 6 fois par jour (avant chaque repas et 2h après le début de chaque repas).
L’interprétation des résultats avec une infirmière et/ou une diététicienne.
Le traitement
Les mesures hygiéno-diététiques sont indispensables pour l’équilibre des glycémies.
Une réévaluation des glycémies est préconisée au bout de de 7 à 10 jours. En cas d’absence d’amélioration des résultats glycémiques, le traitement complémentaire sera l’insuline.

Conseils diététiques
- Fractionner les aliments glucidiques sur la journée en 3 repas et au moins 1 à 3 collations
Exemple : scinder une partie des aliments glucidiques du repas (pain, fruit, laitage…) et la consommer environ 2h après pour répartir la charge glycémique et éviter les hyperglycémies. - Privilégier les aliments riches en fibres à chaque repas (crudités, salade, fruits frais, légumes secs, pain au levain semi-complet à complet, céréales semi-complètes à complètes)

- Respecter des heures de repas régulières (petit-déjeuner, déjeuner, dîner)
- Utiliser les équivalences glucidiques pour varier vos menus et répartir les glucides de façon régulière sur les repas
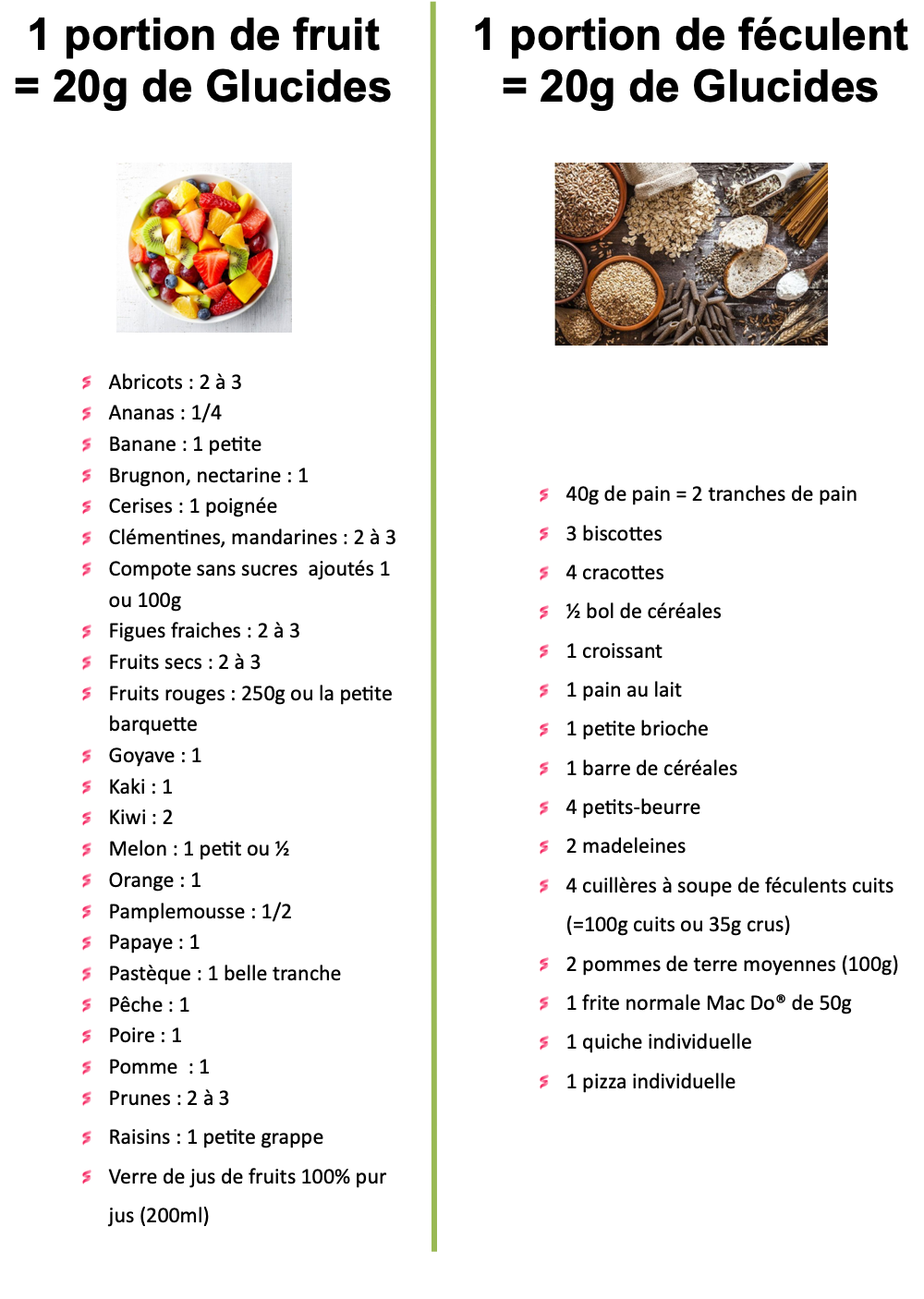
- Manger de tout sans excès, sauf les sucres et produits sucrés à index glycémique élevée
L’index glycémique correspond au pouvoir hyperglycémiant d’un aliment, c’est-à-dire à la capacité d’un aliment à faire élever la glycémie, taux de sucre dans le sang. Il est calculé par rapport à un sucre de référence, le glucose, dont l’index glycémique est le plus élevé (100).
Plus l’index glycémique d’un aliment est élevé, plus il fait grimper fortement et rapidement le taux de sucre sanguin à l’origine de déséquilibre de la glycémie, et d’une éventuelle prise de poids.
Ainsi, deux aliments ayant une teneur en glucides identique n’ont pas forcément le même index glycémique. Il est intéressant de varier le choix des aliments et d’en vérifier l’effet sur soi. Cela peut être utile de favoriser certains de ces aliments pour éviter les pics d’hyperglycémie après le repas.
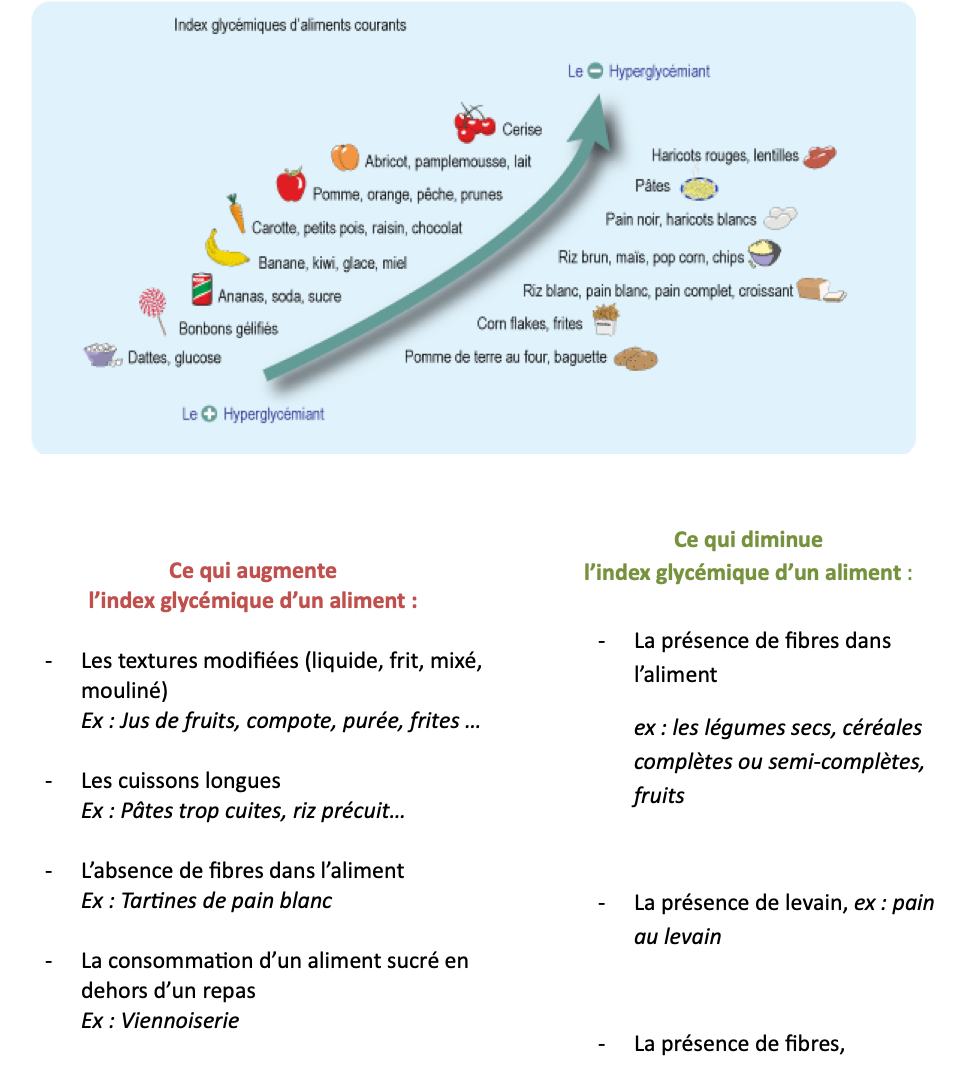
Les produits sucrés (chocolat, biscuit…) pris occasionnellement en remplacement du fruit lors de la collation ou en fin de repas sont possibles sous condition de glycémies dans la cible de (0.90 à 1.20g/l).
En collation, préférez les boissons sans sucres : thé ou café, pulco citron®, eaux plates ou gazeuses aromatisées naturellement sans sucres (citron, menthe, gingembre…)

Exemple de journée alimentaire à 180g de glucides /jour
| Petit-déjeuner | – Boisson (café, thé, tisane) sans sucres – 1 laitage nature – 30g de pain (semi-complet à complet) – 10g de beurre – 1 fruit ou compote sans sucres ajoutés |
| Collation de la matinée* | – 1 laitage nature – 30g de pain ou 2 biscottes – 10g de beurre ou chcolat noir à croquer |
| Déjeuner | – Crudités ou cuidités + 1 cuill. à soupe d’huile de colza – 100g de viande ou poisson, ou 2 œufs – Légumes verts cuits à volonté – 100 à 150g de féculents cuits (pommes de terre, pâtes, riz, légumes secs…) – 1 à 2 cuill. à soupe d’huile d’olive – 30g de fromage au lait pasteurisé – 30g de pain (semi-complet à complet) |
| Collation de l’après-midi* | – 1 poignée d’amandes – 1 fruit |
| Dîner | – Potage de légumes ou crudités + 1 cuill. à soupe d’huile de colza – 100g de viande, poisson ou 2 œufs – Légumes verts à volonté – 100g de féculents cuits – 1 à 2 cuill. à soupe d’huile d’olive – 30g de pain (semi-complet à complet) |
| Collation au coucher* | – 1 verre de lait ou autre laitage nature – 1 fruit |
Les produits allégés en sucres et sans sucres
Un produit est véritablement sans sucre lorsqu’il est noté dans l’étiquette nutritionnelle : 0g de glucides. Il peut contenir des édulcorants de synthèse comme l’aspartame, la saccharine, l’acésulfame-k, sucralose et/ou le cyclamate (ex : yaourt 0%, biscuits 0%…). A noter que les aliments édulcorés sont déconseillés durant la grossesse.
En revanche, d’autres produits dits « sans sucre » sont en vérité « sans saccharose » et peuvent contenir d’autres sucres comme le fructose, hyperglycémiant.
L’idéal est de privilégier les aliments naturellement sucrés à index glycémique bas.
Recommandations en matière d’activité physique
Les recommandations en matière d’activité physique sont, en l’absence de contre-indication médicale et gynécologique, d’effectuer de la marche, la natation ou le vélo d’appartement pendant 30 minutes par jour 5 fois par semaine à une intensité modérée (atteindre la sensation d’un léger essoufflement).
Les effets positifs de l’activités sont notables :
- Une amélioration de la sensibilité à l’insuline et de l’utilisation du glucose
- Un bien-être pendant votre grossesse, état de fatigue diminué
- Un transit intestinal amélioré (moins de constipation)
Et après l’accouchement ?
Un suivi post grossesse avec votre médecin est conseillé afin de réaliser une prise de sang de contrôle entre 6 semaines et 6 mois après l’accouchement.
Il est recommandé de maintenir de saines habitudes de vie (diététique, activité physique) et d’allaiter dans la mesure du possible.

Bibliographie & sources :
1 Etude Epifane
2www.ameli.fr (diabète-gestationnel)
Manuel de nutrition pour le patient diabétique, Louis Monnier et Jean-louis Schlienger. 2014. aux éditions Elsevier Masson
Inserm, Recommandations chez la femme enceinte
L’alimentation
L’alimentation équilibrée contribue à stabiliser les glycémies et donc à prévenir l’apparition des complications du diabète.
Depuis ces dix dernières années, les principales règles alimentaires n’ont pas beaucoup évoluées, hormis la souplesse que l’on apporte aujourd’hui en conciliant les plaisirs sucrés et l’équilibre glycémique. Les aliments glucidiques tels que les fruits, les féculents, les produits sucrés ou encore certains légumes (carottes, betterave, etc.), ont retrouvé leur place dans l’alimentation quotidienne. En effet, la mixité des nutriments apportée par le repas ralentie la digestion et régule ainsi la glycémie postprandiale.
L’essentiel est d’adopter de bonnes habitudes alimentaires tout au long de la vie, en se faisant aider par des professionnels de la nutrition. Une attention particulière doit être portée sur la consommation d’aliments glucidiques et lipidiques. D’une part, les apports glucidiques doivent être globalement constants, présents à chaque repas en quantités adaptées pour éviter les écarts glycémiques. D’autre part, les apports lipidiques doivent être maitrisés aussi bien en quantité qu’en qualité. Un excès de graisses de mauvaises qualités favorise le développement des complications cardio-vasculaires, la prise de poids et donc une résistance à l’insuline.
S’agissant d’habitudes à suivre à long terme, il est essentiel de valoriser le plaisir sensoriel lié à l’acte alimentaire.
L’activité physique
L’activité physique agit positivement sur le diabète grâce à plusieurs actions :
- Améliore la sensibilité à l’insuline, autrement dit elle diminue la résistance des cellules à l’insuline de 10 à 60 %,
- Diminue l’hémoglobine glyquée (HbA1c) de 0,66 en moyenne,
- Diminue le risque des maladies cardio-vasculaires,
- Améliore le transport et l’utilisation du glucose,
- Diminue de l’hyperglycémie post prandiale.
Recommandations OMS :
- 150 min / semaine à intensité modérée, ou 75 min / semaine à intensité soutenue,
- Renforcement des principaux groupes musculaires deux fois par semaine
Autres recommandations :
- Pratiquer l’équivalent de 30 min de marche rapide (5 à 6 km/h) par jour.
Le stress
Le stress perturbe l’équilibre glycémique. Quel que soit sa nature, anxiété, angoisse, dépression ou simplement tristesse, et quel que soit sa raison, il peut retentir sur la santé.
Un des bons moyens de combattre le stress est d’en parler. Vous en parlez avec votre médecin, ou avec un psychologue, psychiatre si besoin, participer à un groupe de paroles qui permet de confronter son vécu, ses émotions à d’autres personnes.
Résumé des études les plus importantes sur les complications
Les études cliniques ont prouvé que beaucoup de problèmes à long terme associés au diabète peuvent être empêchés. La maîtrise du taux de sucre dans le sang est la clé de la prévention des complications dans les deux types de diabète 1 ou 2. Ceci dit, il existe comme précisées dans les deux études citées, des différences assez fondamentales.
Rapportons le résumé des 2 études fondamentales qui ont apporté des preuves qui ne se sont pas démentis :
- Une étude aux États-Unis. Le DCCT (Diabete Control and Complications Trial)
- Une étude au Royaume-Uni : le UKPDS (United Kingdom Prospective Study)
Le DCCT
Que l’on pourrait traduire par « étude des traitements sur les complications du diabète » est sans aucun doute l’étude majeure qui a permis de changer complètement notre façon de faire. C’était la première fois que l’on affirmait, preuves à l’appui, que le taux de sucre dans le sang est lié aux complications vasculaires du diabète.
Cette étude a été menée pendant 10 ans chez 1400 patients atteints de diabète de type 1. Les résultats ont été publiés en 1993 et depuis ce temps, ils n’ont jamais été démentis. Bien au contraire le suivi a permis d’apporter des preuves supplémentaires.
Même en cas de complications présentes et graves, il n’est jamais trop tard, le contrôle de la glycémie permet une amélioration.
De plus, toute période où les glycémies sont bien maîtrisées apporte une protection à long terme, même si ces périodes favorables sont entrecoupées d’écarts.
L’UKPDS
Est une étude de même méthodologie menée au Royaume Uni chez des patients atteint de Diabète de type 2. Cette étude a montré que les complications à long terme du diabète de type 2 pouvaient être prévenues par la diminution du taux de glucose sanguin et par la normalisation de la tension artérielle. Cette étude a été menée chez 4000 patients.
Dans le type 2, on observe une augmentation progressive du diabète au fur et à mesure que le pancréas perd sa capacité de fabriquer de l’insuline, entraînant la nécessité d’augmenter les traitements, y compris l’insulinothérapie.
Les niveaux élevés de glucose sanguin et de tension artérielle ont un rôle très important dans le développement des complications vasculaires. Cette action combinée de la glycémie de la tension artérielle est particulièrement bien démontrée dans les atteintes cardiaques.
L’alimentation et l’activité physique
Une alimentation équilibrée et une activité physique régulière sont les piliers centraux, quel que soit le type de diabète. Avec ces seuls moyens, on obtient au minimum 50 % de bons résultats. L’autre moitié comprend les médicaments et les injections d’insuline.
Les règles de base du traitement diabète Type 1 :
- Faire des mesures glycémiques régulières
- S’injecter de l’insuline
- Résoudre le problème de la juste dose, selon les glycémies, selon la nourriture, selon l’activité physique, pour prévenir les hyper et les hypoglycémies
- Comprendre le mécanisme des complications et comment les dépister, les prévenir et les traiter
Les règles de base du traitement diabète Type 2 :
- Faire des mesures glycémiques
- Prendre son traitement sous forme de comprimés et/ou d’injection d’insuline
- Savoir quand et comment modifier son traitement afin de prévenir les hypoglycémies et les hyperglycémies
- Comprendre le mécanisme des complications et comment les dépister, les prévenir et les traiter
Les médicaments
Les Anti-diabétiques
| Type de traitement | Action | Modalités de traitement |
|---|---|---|
| Oraux | ||
| Biguanides ou Hypoglycémiants : Metformine®, Stagid®, Glucophage®… | Augmentent la sensibilité des muscles et du foie à l’insuline | 1 à 3 par jour |
| Sulfamides : Diamicron ®, Amarel ®, Daonil ®, Ozidia ®, Gliclazide®… | Ils stimulent la sécrétion d’insuline au niveau du pancréas | 1 à 3 prises par jour |
| Glinides : Répaglinide®, Novonorm® | Ils agissent comme les sulfamides mais plus rapidement et ne sont pas contre indiqués chez les personnes souffrant de problème rénal | 1 à 3 par jour Prendre 15 min avant le repas |
| Inhibiteurs de l’alpha-glucosidase : Glucor®, Diastabol® | Ils diminuent la digestion des sucres. Ils sont à prendre en début de repas | 1 à 3 par jour Prendre en début de repas |
| Inhibiteurs du SGLT-2 ou glifozines : Forxiga®, Ivokana®, Jardiance® | Limitent l’absorption du glucose par le système digestif en favorisant son élimination par les urines | 1 prise par jour |
| Incrétines inhibiteurs du DPP4 : Januvia®, Galvus®, Onglyza®… | Ils amplifient la sécrétion d’insuline, inhibent celle du glucagon et favorise la sensation de satiété | 1 à 2 par jour |
| Associations biguanides/sulfamides OU biguanides/ iDPP4: Janumet®, Velmetia®, Eucréas®… | / | / |
| Par injection | ||
| Incrétines analogue GLP1 : Byduréon®, Byetta®, Trulicity®, Victoza® | Ils amplifient la sécrétion d’insuline, inhibent celle du glucagon et favorise la sensation de satiété | Injection sous-cutanée Selon la molécule prescrite : 1 à 2 injections par jour Ou 1 injection par semaine |
Les insulines
Elles sont systématiques dans le diabète de type 1, et peuvent s’avérer nécessaires dans le diabète de type 2, lorsque les mesures hygiéno-diététiques et les traitements oraux ne suffisent pas.
L’insuline n’existe que sous forme injectable. Un même patient peut être amené à réaliser une, deux, trois ou plus injections par jour.
L’insuline peut être injectée au moyen de stylos pré-remplis, de seringues, ou grâce à une pompe à insuline.
Il existe plusieurs types d’insuline. Elles sont classées en fonction de leur durée et de leur mode d’action.
| Type d’insuline | Action | Modalités d’injection |
|---|---|---|
| Lente : Lantus®, Toujéo®, Abasaglar®, Levémir®, Trésiba® | Début de l’action : 1 à 2 h Durée maximale de l’action : 20 à 28 h | 1 injection quotidienne Matin ou soir |
| Intermédiaires NPH : Umuline NPH®, Insuman®, Insulatard® | Début de l’action : 1 à 3 h Pic d’action : 3 à 6 h Durée maximale de l’action : 10 à 16 h | 2 fois par jour |
| Mixtes = mélange lente et rapide ou intermédiaire et rapide : Novomix®, HumalogMix®, Mixtard®, InsumanCom®, InsulineProfil® | En fonction du mélange | En fonction du mélange |
| Analogues rapides : Novorapid®, Humalog®, Apidra® | Début de l’action : 15 à 30 min. Pic d’action : 1 à 2 h Durée maximale de l’action : 3 à 6 h | Jusqu’à 3 fois par jour Au moment des repas |
| Analogue ultra rapide : FIASP® | Début de l’action : 3 à 20 min. Pic d’action : ½ à 2 h Durée maximale de l’action : 3 à 5 h | Jusqu’à 3 fois par jour Au moment des repas |
Manipuler les insulines nécessite un apprentissage. L’infirmière de la Satim est là pour vous accompagner si besoin dans le cadre d’entretiens ou d’ateliers pratique de 30 min’.


